原标题:【慢性肾病50篇】第九篇 慢性肾小球肾炎
慢性肾炎又称慢性肾小球肾炎,属于原发性肾小球疾病。虽然近年来我国慢性肾脏疾病谱正在发生快速变化,糖尿病肾病和高血压肾病在慢性肾脏病中所占比例逐年上升,但至今慢性肾炎仍是我国慢性肾脏疾病主要病种,依然是导致我国国民尿毒症的第一原因。
为什么会罹患慢性肾炎?
慢性肾炎的病因不明,以肾小球免疫损伤为主要发病机理,也就是说慢性肾炎的“病根”并不在肾脏本身,而是在免疫系统(它位于骨髓、淋巴和血液等处)。在不明病因的作用下,人体的免疫系统被异常激活,产生了一系列针对肾脏的抗体、淋巴细胞或者淋巴因子等免疫因素,打击肾脏而导致慢性肾炎的发生和发展。在慢性肾炎的进展过程中,高血压、高尿酸、贫血和代谢性酸中毒以及不合理用药等非免疫因素也逐渐参与进来,与免疫因素一道进一步打击肾脏,并形成恶性循环,导致慢性肾炎病情进行性加重,甚至最终发展为尿毒症。
慢性肾炎有何临床表现?
慢性肾炎多于青少年时期起病,大多数患者起病隐匿,早期临床表现常常比较轻微,部分患者无特殊不适而未被觉察,常常在体检时才被无意发现,此时尿检发现蛋白尿或(和)镜下血尿;部分患者可出现眼睑或双下肢轻度水肿而接受尿液检查被发现,但读者应特别注意,很多慢性肾炎患者病程中从未发生过水肿。中、后期慢性肾炎患者逐渐出现不同程度高血压、贫血、夜尿和肾功能损害等表现,并呈进行性加重,其中肾功能损害在血液检查时表现为血清尿酸、尿素氮以及肌酐升高等;晚期患者出现恶心呕吐、气促、极度疲乏等表现,此时已经并发了尿毒症,丧失了控制慢性肾炎病情的机会。
为什么说慢性肾炎是一类疾病的统称?
慢性肾炎是一个临床诊断。而事实上,慢性肾炎并非单一疾病,而是一类疾病的统称,其共同的特点是肾小球滤过功能的损害先于且重于肾小管功能的损害。到目前为止,构成这类疾病的病种究竟有多少并未清楚,随着认识的加深,其分类将会越来越细,构成病种也相应越来越多。因为慢性肾炎的病因未明,因此,当前的分类主要依靠病理分型进行分类。这也就是为什么肾病患者临床上被诊断为慢性肾炎后,医生有时还要求患者做肾穿刺进一步明确诊断的主要原因。不同病理类型和病理表现的慢性肾炎的病因、对治疗的反应和预后常常不同。
慢性肾炎与IgA肾病的关系如何?
让读者难于理解的是,同一临床表现的肾小球疾病常常有多种病理类型,而不同病理类型的肾小球疾病又可以有相类似的临床表现。慢性肾炎主要病理类型包括:IgA肾病、膜性肾病、乙肝相关性肾炎、膜增生性肾小球肾炎、局灶-节段性肾小球硬化症、新月体性肾小球肾炎等等。这些病理类型的肾小球疾病有时也可以在临床上表现为肾病综合征或隐匿性肾炎,特别是膜性肾病和局灶-节段性肾小球硬化症和乙肝相关性肾炎等病理类型,临床上虽然也有表现为慢性肾炎的,但更多的表现为肾病综合征,因此,此些类型肾小球疾病的病理主要在肾病综合征篇幅进行介绍。
IgA肾病是慢性肾炎的主要病理类型。由于不少慢性肾炎患者诊断时已是中晚期,没有进行肾活检的意义和可能,而事实上,这些未能病理确诊的慢性肾炎患者病理本质大多为IgA肾病。有鉴于此,以下在此对IgA肾病进行重点介绍。
慢性肾炎经病理确诊为IgA肾病之后,一般不再称为慢性肾炎,而是直接称之为IgA肾病。IgA肾病是全球范围内最常见的一种原发性肾小球疾病,当前仍是我国导致尿毒症的首要病因。IgA肾病于1968年由Berger首次报道,故也称Berger病。IgA肾病确诊有赖于免疫病理检查(详见图1,2),免疫病理特征是肾小球系膜区弥漫性免疫球蛋白IgA和补体C3沉积,部分病例亦可同时有IgG和(或)IgM在系膜区沉积。与慢性肾炎一样,IgAN的病因和发病机制未明,可能与遗传因素、呼吸道与消化道感染有关,也可能与一些食物有关。

图1:IgA沉积, (荧光×200)(“幸福银行”医普惠明工作室供图)
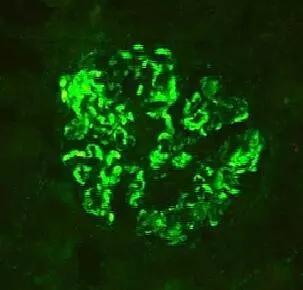
图2:C3沉积, (荧光×200)(“幸福银行”医普惠明工作室供图)
大多数IgA肾病呈现慢性肾炎的病程和临床表现(见前述)。早期常在体检时无意发现蛋白尿和镜下血尿(尿检异常),多无水肿等临床症状,此时临床上诊断为隐匿性肾炎。虽然有小部分患者在整个病程中只有尿检异常,但更多数的患者病情持续进展。因此,儿童及青少年定期检查尿常规对于早期发现IgA肾病意义重大。IgA肾病另一较少见类型为反复肉眼血尿型,其特征是患者在呼吸道感染或腹泻3天内排肉眼血尿,持续数天后可自行消失,但血尿反复发作,此类型约占5-10%。还有极少数病情严重的IgA肾病患者临床表现为急剧进展肾衰竭,也有极少数IgA肾病患者临床表现为肾病综合征。
正如前面所述,IgA肾病确诊主要依靠肾活检,因此,对于临床怀疑IgA肾病和诊断慢性肾炎的患者,在有条件的情况下均建议行肾活检明确诊断。肾活检除了能确诊IgA肾病外,同时对判断病情的活动程度和严重程度以及指导治疗方案的确定也常常是必不可少的。而且肾活检对于评估和调整治疗方案也常常是必不可少的,因为尿检和抽血查肾功能对IgA肾病的诊断和指导治疗的价值都比较小。
慢性肾炎怎么防治?
由于病因和发病机制未明,到目前为止,慢性肾炎并无特效根治措施。控制病情的发展、防止或延迟尿毒症的发生是当前慢性肾炎治疗的主要策略。
慢性肾炎的治疗包括两个层面:
第一个层面是普通护肾治疗。所有慢性肾炎患者都必须长期坚持饮食清淡(包括低盐饮食和低蛋白饮食)和充分休息,戒烟非常重要。蛋白尿超过1.0g(有人认为0.5g)的慢性肾炎患者如可以耐受,无论血压是否增高,都建议常规应用减轻肾小球负担的降压药物,具体怎么用药必须在肾病专科医师的指导下进行;中后期的患者依据病情控制血压、尿酸、贫血和酸中毒等,将血压稳定控制在130/80mm Hg左右对延缓慢性肾炎病情有明确价值,患者应自始至终坚持;慎用对肾脏具有毒性作用药物(包括中草药)也是护肾措施的重要内容,但这方面易被患者及家属忽略,不少肾炎患者甚至长期乱用药物而加速病情的进展,必须引起所有慢性肾炎患者的重视,否则后悔莫及。
第二个层面是特异性免疫抑制治疗。该层面的治疗方案、疗效至今均仍有争议,而且不是所有慢性肾炎患者都适合应用,必须由有丰富经验的肾病专家经综合评估利弊后慎重决定,而且医生决策时一般需要依赖肾穿刺活检的结果。依据笔者多年的临床经验,适当的免疫抑制治疗对于病情较早期、蛋白尿量较大、肾活检病变活动较明显和肾功能急剧下降的病例还是有效的,但由于激素等免疫抑制剂的副作用较大,应用不当会带来严重后果,这也是笔者强调一定要由有丰富经验肾病专家来确定的原因。
由于慢性肾炎(也即IgA肾病)的病因不明,因此也无特殊预防措施。预防呼吸道感染,治疗慢性感染灶,如切除慢性肿大的扁桃体、治疗龋齿等,可减少自身抗体产生,对部分IgA肾病,特别对于以反复发作肉眼血尿的IgA肾病患者可能有减少血尿发作的作用。
慢性肾炎的预后怎样?
慢性肾炎一般只累及肾脏,无原发性肾脏以外的器官病变(晚期由于高血压等继发因素引起肾外器官损害的除外),因此,其预后主要是肾脏的预后,慢性肾炎诊断后每年大约有1%~2%的患者发展至尿毒症,但肾脏的预后呈明显个体化现象,诊断时患者已经出现高血压、血肌酐升高以及肾活检病变严重的患者易于发展至尿毒症,早期发现、肾活检病变较轻、长期规则治疗和随访的患者较不易发展为尿毒症。不幸并发尿毒症的慢性肾炎患者也不必灰心,采取透析等进一步的治疗措施也是可以长期高质量生存的。(广东医科大学附属医院肾内科刘华锋)
,




