作者:福建医科大学附属漳州市医院麻醉科黄颖琼 黄巧文
小儿右侧颈内静脉置管的研究进展
中心静脉通路不仅可用于外周静脉通路受限患儿的诊断和治疗,还可用于血液透析、血流动力学监测以及药物、血液制品和肠外营养的输注。右侧颈内静脉 (right internal jugular vein,RIJV) 通常是中心静脉插管首选的静脉,因为它靠近上腔静脉,位于胸导管的对侧,且与胸膜距离较远。最近有研究表明左头臂静脉穿刺尤其适用于婴幼儿,包括低出生体重的早产儿,因为其解剖结构简单,直径与其他的中心静脉相比较大。但超声引导下右侧颈内静脉置管仍然被认为是儿童深静脉穿刺的“金标准”。右侧颈内静脉入路是目前麻醉管理和紧急情况下最流行的入路,而左头臂静脉入路是一种较容易学习的替代入路。所以,小儿的右侧颈内静脉穿刺置管仍是大部分麻醉医生熟悉且必须掌握的一项技术。小儿的颈内静脉与成人相比更细,更脆弱,更具有解剖变异性,因此,小儿的右侧颈内静脉穿刺置管比成人更具有挑战性。麻醉医生应该要熟悉小儿的解剖特征和可能的变异,掌握正确的穿刺技术,来减少穿刺所带来的各种并发症。


小儿中心静脉导管型号的选择
为了降低深静脉血栓形成的风险和血管损伤,通常建议在小儿颈内静脉置管之前测量颈内静脉的直径,中心静脉导管的外径不应超过静脉内径的1/3,并选择满足临床要求的最小型号的导管。有研究对2018年7月至2019年7月期间156例接受择期手术的0-2岁患儿进行了分析,用超声测量了其右侧颈内静脉的直径,结果显示,年龄小于45周的患儿,其右侧颈内静脉直径与体重显著相关(其相关性见表1),而年龄较大的患儿右侧颈内静脉直径与体重相关性较低。在实际工作中,由于一些基层医院缺乏彩超设备,麻醉医生对静脉直径测量技术掌握不佳以及急诊时间紧迫等原因,麻醉医生可根据表2选择中心静脉导管型号。对于一些危重手术,如先天性心脏病患儿的心脏手术,小儿肝移植术等,则推荐使用双腔中心静脉导管,导管型号的选择如表3所示。

颈内静脉穿刺时小儿的体位
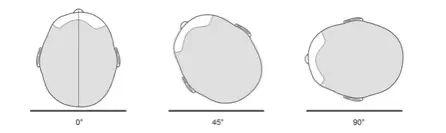
患儿的体位是右侧颈内静脉穿刺置管成功的关键因素。美国麻醉医师协会在2020年中心静脉通路实践指南中建议,在临床条件允许的情况下,患者进行颈内静脉穿刺时应处于Trendelenburg 体位。然而,Trendelenburg 体位角度过大也存在一定风险,如颅内压或眼压升高、胃食管反流风险、心律失常、缺氧、二尖瓣关闭不全、肺储备功能下降等临床问题。多项研究也表示在小儿进行右侧颈内静脉穿刺时,应用15° Trendelenburg 体位显着增加了患儿RIJV 的横截面积,提高了患儿一次性穿刺置管成功的机会,减少了穿刺并发症。而右侧倾斜体位则对右侧颈内静脉截面积没有影响。由于小儿的特殊性,轻微的压力就可能导致颈内静脉完全塌陷,再加上小儿RIJV较细,穿刺需要很大的灵敏度和很小的压力。因此,建议患儿在穿刺时用大小合适的垫子置于肩膀下方,使颈部略微伸展,充分暴露患儿的穿刺部位,避免过度拉伸,同时,使用合适的硅胶头圈,固定住患儿的头部,避免穿刺时因头部滚动导致的穿刺失败。颈总动脉损伤是颈内静脉穿刺置管时的严重并发症。在小儿右侧颈内静脉穿刺期间,当头部从正中向左旋转时,颈内静脉和颈动脉逐渐靠近;在旋转超过40°时,甚至可能重叠。建议在静脉置管时头部应向左旋转 30°,因为随着头部进一步旋转,颈总动脉与颈内静脉的重叠程度会增加,导致意外的动脉穿刺风险增加。
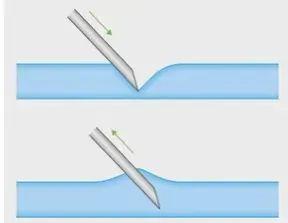

小儿右侧颈内静脉置管的深度
在儿科患者中正确定位中心静脉导管的位置非常重要,如果中心静脉导管置入过深,则存在心脏穿孔、心包填塞、心律失常、心包积液、瓣膜关闭不全、心房血栓形成和导管功能障碍的风险;如果太浅,血栓栓塞并发症的风险就会增加。目前的主流观点认为,外周插入的中央导管的尖端应位于“上腔静脉的下三分之一处,靠近上腔静脉和右心房的交界处”。在临床工作中,导管置入深度可采用如表2所示的体重与深度关系快速获得,也可采用体表解剖标志之间的距离测量或者通过身高计算得出。最近一项研究把120名准备行心脏手术的5岁以下儿童随机分为4组,每组30人,所有患者均在平面外超声引导下通过右颈内静脉进行中心静脉导管置入术,置管深度分别通过“操作者根据临床经验”、“由皮肤穿刺部位到第二肋间隙的距离”、“由皮肤穿刺部位到第三肋间隙的距离”、“由身高的公式[深度(cm)=1.7 0.07*高度]”确定,术后通过胸片获得导管尖端位置,得出的结论是:“导管置入深度由皮肤穿刺点到第二肋间隙的距离来确定”与其他方式相比,导管尖端的位置更为准确。另一前瞻性观察研究对2015年至2017年间91名需要行右侧颈内静脉置管的新生儿进行了分析,研究了胎龄、性别、体重、身高和颈长等变量,在胸部X光片上,测量皮肤穿刺部位和导管尖端之间的距离,得出新生儿的体重是右侧颈内静脉置管最佳插入深度的最重要预测因素,并得出回归方程Y = 2.6 0.7*体重(以 kg 为单位的重量),其中 Y =右侧颈内静脉置管的最佳插入深度,以厘米为单位。有研究建议,根据临床经验,即使通过计算得出的中心静脉置管深度小于 5 cm, 实际的置管深度也应大于5 cm,以确保导管的近心端管腔位于中心静脉。近年来发展较快的经食道超声心动图(TEE)、经胸超声心动图(TTE)、腔内心电图导管定位系统可以准确地将中心静脉导管尖端放置在理想的位置,但都需要先进的设备,并且对麻醉医生技术水平有较高的要求。此外,深静脉穿刺术中透视或术后胸部X光检查也可以准确获得导管尖端位置,但是,由于儿童比成人对放射线更敏感,在幼儿时期接触过辐射人群的患癌风险是20岁之后接触辐射人群的三倍,所以我们在临床工作中应该尽量减少对小儿进行有辐射的操作。有前瞻性研究对80名行右侧颈内静脉置管的1-15岁儿童进行了观察,得出结论:体表解剖标志和放射学标志均能准确地将中心静脉导管置于上腔静脉和右心房交界处,并表示体表解剖标志在临床上比放射学标志更具应用潜力。此外,有研究表明对于需要进行胸部计算机断层扫描的儿科肿瘤患者,可借助增强现实技术,构建颈内静脉、颈外静脉、锁骨下静脉、上腔静脉和右心房的三维模型,通过计算从腔房交界处到常规穿刺位点的距离来评估置管深度,安全准确且无需额外费用。
彩超引导下小儿右颈内静脉穿刺
进行小儿麻醉时,在没有超声引导的情况下,使用解剖标志行小儿右侧颈内静脉穿刺置管的成功率在61% 到 81% 之间,而意外的损伤颈动脉概率在4%到25%之间。与解剖标志引导技术相比,超声的使用被认为是提高中心静脉置管成功率、减少插管尝试次数和降低穿刺相关并发症发生率的重要因素。因此,建议在对小儿行颈内静脉置管时应使用超声引导。在置入扩张器之前确认导丝位于颈内静脉中非常重要。因此,美国超声心动图学会和心血管麻醉医师学会建议,在条件允许的情况下,经过培训的临床医生应在颈内静脉置管过程中使用实时超声。另外,当仅使用超声的短轴平面视图时,建议加用其他的方法来确认导管位置,例如使用充满液体的导管进行测压、经食道超声心动图等。由于小儿颈部较短,有些医院尚未配备小儿的彩超探头,短轴入路使得探头更容易放置于小儿的颈部。然而,在儿科患者中,虽然短轴平面外入路被广泛使用,但据报道,由于静脉直径较小,后壁穿刺损伤概率相对较高,有研究显示,5 岁以下小儿采用短轴平面外入路行彩超引导下颈内静脉穿刺置管时,50%会有后壁损伤。一项前瞻性随机对照试验把97名接受心血管手术的小于5岁的儿科患者随机分配为两组,分别使用长轴平面内入路(长轴组)和短轴平面外入路(短轴组)在彩超引导下行右侧颈内静脉穿刺置管,得出结论:与短轴平面外入路相比,超声引导中心静脉导管穿刺的长轴平面内入路可以有效避免小儿颈内静脉穿刺时后壁损伤。此外,有研究比较了成人患者超声引导中心静脉导管插入术的两种方法,我们在长轴平面内和短轴平面外入路中分别使用了 30°和 60°的插入角度,得出结论:在短轴平面外入路期间,较小的穿刺角度会降低后壁穿刺损伤率。所以,在对小儿进行彩超引导下右侧颈内静脉穿刺时,建议使用长轴平面内入路,并降低穿刺角度,即针与皮肤之间的夹角,来减少颈内静脉后壁的损伤。小儿血管直径较小,在进行颈内静脉穿刺时,即使针头就位,注射器回抽时血流通畅,也经常出现导丝置入困难的情况,原因是在注射器与针头分离时或导丝在针头上前进期间所引起的的针头位置改变。最近,彩超引导下使用带有导丝的针头(wire-in-needle ,WIN) 穿刺技术已经被证实是一种安全、快速的替代技术。操作者利用线阵超声探头,在确定静脉后,将穿刺套件中的针头与导丝一起进行穿刺。在实时超声成像的同时,操作者将穿刺针向前推进,直到它在目标静脉中可见。助手在操作者探头不离开皮肤的情况下,将导丝送入静脉,并继续观察静脉内的超声图像,拔出针后在静脉中仍可看到导丝。目前Win技术是超声引导下颈内静脉置入术中一种较新的技术,需要更多的研究来证明它的有效性和安全性。
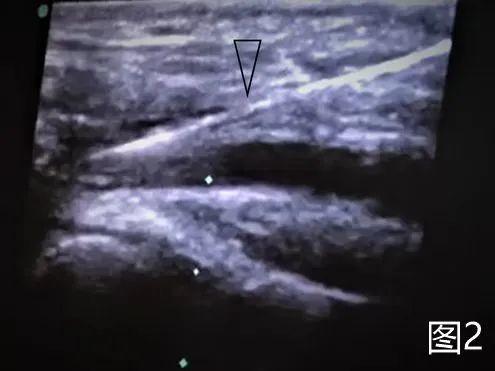

小结
患者越小,颈内静脉穿刺置管难度就越大。虽然超声引导已成为日常临床实践中不可或缺的一部分,并大大降低了新生儿、婴儿和儿童颈内静脉穿刺置管的难度,但我们仍然要了解儿童的特殊性和可能的变异。希望本文可以让大家了解儿童颈内静脉穿刺的一些技巧,从而减少穿刺所带来的并发症。

END

▼点击“
,




