来源 | 耳鼻喉时空
概述
中耳炎是以中耳积液及听力下降为特征的中耳非化脓性炎性疾病,为耳鼻喉常见疾病之一。命名较多。有渗出性中耳炎、粘液性中耳炎、卡他性中耳炎、浆液性中耳炎、无菌性中耳炎。积液极粘稠而呈胶冻状者,又称为胶耳。按病程长短可分为急性(<3周)、亚急性(3周-3个月)和慢性(>3周)三种。也可分为急性(<8周)和慢性(≥8周)两种。儿童、成人均可发病,儿童多见。慢性分泌性中耳炎是由于急性期未得到及时恰当的治疗,或由急性分泌性中耳炎反复发作、迁延、转化而来。
解剖
- 中耳介于外耳和内耳之间,是位于颞骨中的不规则含气腔和通道。
- 包括鼓室、咽鼓管、鼓窦、乳突4部分。
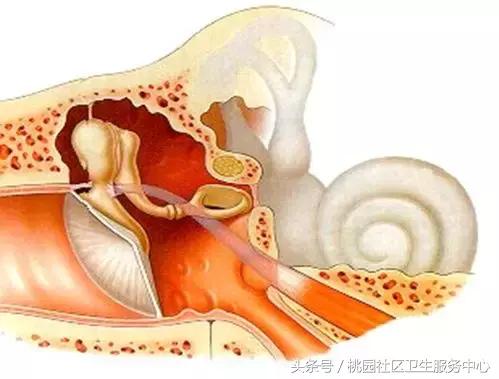
- 鼓室为颞骨内最大的不规则含气腔,位于鼓膜和内耳外侧壁之间。
- 向前借咽鼓管与鼻咽部相通,向后以鼓窦入口与鼓窦及乳突气房相通。
- 以鼓膜紧张部的上下缘为界,将鼓室分为上、中、下三部分。

- 咽鼓管长3.5cm,位于鼻咽外侧壁,沟通鼓室与鼻咽的管道。
- 两口:鼓室口位于鼓室前壁的上部;咽口位于鼻咽侧壁,下鼻甲后端的后下方。
- 外1/3骨部,开放性;内2/3软骨部,平时闭合,打哈欠或吞咽时开放。

- 鼓窦。
- 鼓室后上方的含气腔,前与上鼓室、后与乳突气房相连。
病因
1.咽鼓管功能障碍
- 咽鼓管机械性阻塞:如小儿腺样体肥大、慢性鼻窦炎、鼻咽部肿瘤等。
- 咽鼓管非机械阻塞:司咽鼓管开闭的肌肉收缩无力腭裂病人由于肌肉无中线附着点,失去收缩功能,故易患本病。
- 咽鼓管的清洁和防御功能障碍。
2、感染 :主要致病菌为流感嗜血杆菌和肺炎链球菌。
3、免疫反应:III型变态反应可为慢性分泌性中耳炎的致病原因之一。
4、神经能性炎症机制学说、胃食管反流学说、牙错位咬合、裂腭均易引起此病。
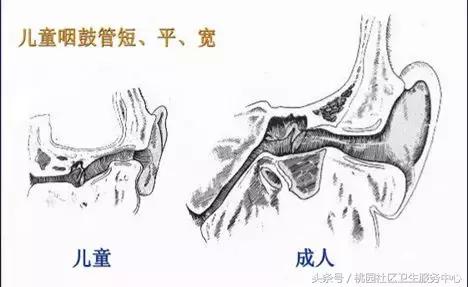


儿童与成人的咽鼓管解剖差异
病理
- 咽鼓管功能不良时,外界空气不能进入中耳腔,中耳内原有空气被粘膜渐吸收,腔内形成负压,中耳粘膜肿胀,毛细血管通透性增加,鼓室内出现漏出液。
- 中耳积液=漏出液 渗出液 分泌液。
- 早期为浆液性,后期为粘液性。“胶耳”积液甚为粘稠,呈灰白或棕黄色,含大量高分子糖蛋白及核蛋白,呈胶胨状。
临床表现
(1)耳痛:起病耳痛,小儿夜间发作,次晨耳痛减轻,持续1-2d。 慢性者耳痛不明显。
(2)听力减退:听力下降、自听增强。头位前倾或偏向健侧时,因积液离开蜗窗,听力可暂时改善(变位性听力改善)。积液粘稠时,听力可不因头位变动而改变。
(3)耳内闭塞感:按捺耳屏后暂时减轻。
(4)耳鸣:多为低调间歇性,如“劈啪”声,嗡嗡声及流水声等。当头部运动或打呵欠、擤鼻时,耳内可出现气过水声。
辅助检查
1、鼓膜检查
- 鼓膜内陷:光锥变形或消失、锤骨柄向后上移位、锤骨短突明显外突、前后皱壁夹角变小。
- 鼓室积液时鼓膜呈毛玻璃样。
- 失去光泽,呈黄、橙红油亮或琥珀色,慢性者可呈灰蓝或乳白色。
- 浆液性者可透过鼓膜见到液平面。
- 咽鼓管吹张后气泡可增多。



2、听力检查:
(1)音叉试验和纯音听阈测试:传导性听力损失。
(2)声导抗测试:平坦型(B型)为分泌性中耳炎的典型曲线;高负压型(C型)示咽鼓管功能不良,鼓室有积液。

3、颞骨CT:鼓室内有低密度影,乳突部分或全部气房内积液。
4、小儿X线头部侧位片:了解腺样体是否肥大。
5、成人作鼻咽部检查:排除鼻咽癌。
鉴别诊断
1.传导性听力损失须与鼓室硬化、听骨链中断等鉴别。
2.蓝鼓膜者须与胆固醇肉芽肿、鼓室体瘤(或颈静脉体瘤)相鉴别。
3.鼓室积液须与脑脊液耳漏、外淋巴漏鉴别。
4.需排除鼻咽部肿瘤、鼻咽癌的可能。
治疗
治疗原则:清除中耳积液,控制感染、改善中耳通气引流及病因治疗
1.非手术治疗
(1)控制感染:
抗生素:红霉素、二三代头孢,成人3-5d,儿童7d
糖皮质激素:急性期,地塞米松或泼尼松,3d
(2)改善咽鼓管通气引流:
①咽鼓管吹张
②口服桃金娘油胶囊:稀化粘液
③鼻腔减充血剂
2.手术治疗
(1)鼓膜穿刺术:
部位:鼓膜的前下方或正下方,抽出积液,也可抽液后注入糖皮质激素
(2)鼓膜切开术:
适应症:液体粘稠,鼓膜穿刺未能吸尽; 反复穿刺,积液在抽吸后迅速生成、积聚;小儿在全麻下行鼓膜穿刺术不如以鼓膜切开术取代之。
(3)鼓膜切开加置管术:病情迁延长期不愈,或反复发作改善中耳通气,有利于液体引流,促进咽鼓管功能的修复。
(4)慢性分泌性中耳炎:鼓室探查术或单纯乳突开放术,清除病灶后行鼓室成形术。

3、积极治疗鼻咽或鼻腔疾病
如腺样体切除术,鼻中隔矫正术,下鼻甲手术,鼻息肉摘除术等。扁桃体特别肥大,且与分泌性中耳炎复发有关者,应作扁桃体摘除术。
免责声明:
本文著作权属原创者所有,





