Cite this chapter
Moore, K.H. (2022). Step-by-Step Guide to Treatment of Overactive Bladder (OAB)/Detrusor Overactivity . In: Urogynecology . Springer, Cham. https://doi.org/10.1007/978-3-030-93367-8_7
膀胱过度活动症 (OAB)/逼尿肌过度活动症治疗分步指南

在本章中,涵盖了治疗新诊断的OAB或逼尿肌过度活动(DO)患者的要点,例如用外行术语解释发生的排尿反射的传入和传出肢体紊乱;如何进行膀胱训练,为什么抗胆碱能药物有帮助,以及局部雌激素,电刺激,针灸和胫骨后神经刺激。定义了难治性DO的状况,然后描述了囊二张扩张的治疗,排除滤泡性膀胱炎,然后描述可能的肉毒杆菌注射和S3骶神经刺激器的植入。
关键字
-
膀胱过度活动症
-
逼真器过度活动
-
抗胆碱能药物
-
耐火条件
-
肉毒杆菌毒素
-
社交网络植入物
如果患者的主要主诉是尿频/尿急/夜尿/急迫性尿失禁(OAB综合征),有典型的膀胱图,或者如果尿动力学测试显示逼尿肌过度活动,那么膀胱训练是治疗的重要组成部分。大多数失禁临床医生不会在没有首先教授膀胱训练的情况下开具抗胆碱能药物。这是因为抗胆碱能药物可以放松逼尿肌,这应该允许更大的膀胱容量(因此频率更低,泄漏频率更低)。然而,如果患者不进行膀胱训练的三个步骤,药物的益处可能会减少。
解释条件这是第一步。许多OAB患者认为他们是“神经质”;他们经常让家人感到尴尬,因为他们经常需要在社交场合冲上厕所。事实上,在1970年代和1980年代,有几项研究表明这种情况主要是心身疾病的,但没有找到确凿的证据。
自20世纪90年代引入生活质量测试以来,我们了解到逼尿肌过度活动的患者的生活质量比压力性尿失禁患者差得多,并且由于尿失禁的不可预测性,他们更加焦虑和抑郁。患有压力性尿失禁的女性可以停止打网球或停止慢跑,但患有OAB的女性没有办法改变她的生活方式以避免泄漏 - 除了他们经常停止社交以避免尴尬。
病因:在过去的30年中,对DO患者的膀胱和大脑的研究发现:
-
排尿反射的传入肢体异常:在这种情况下,固有层的上皮下神经过多(与对照组相比增加了约35%[1];见图7.1),参与传达“伤害性”或疼痛症状的神经肽增加了80-90%[2]。现在已知膀胱内的尿路上皮细胞释放各种信号分子,如ATP和细胞因子,可以激活固有层中的传入神经。与对照组相比,膀胱伸展导致OAB患者ATP释放更快[3]。
-
尿尿的中枢(大脑)控制被改变:在这种情况下,大脑皮层抑制排尿欲望的能力降低,但可以通过训练来加强。在尿动力学期间进行的功能性MRI检查显示OAB中脑血流量的变化[4]。与对照组相比,大脑的特定区域、背侧前扣带回、前额叶皮层和中脑导水管周围灰质均显示异常[5],这些异常在生物反馈辅助盆底肌肉训练(例如,我们的膀胱训练计划的第 2 步)后发生变化。
-
逼尿肌过度收缩,导致膀胱“肌肉痉挛”。药理学研究表明,在器官浴中,当给予阿托品时,这些患者的肌肉条不会完全松弛(而对照患者的逼尿肌条在阿托品应用后确实会松弛)(有关回顾,见[6])。最近的研究表明,这可能部分与膀胱供血的动脉粥样硬化有关,导致缺血、缺氧和逼尿肌线粒体损伤(有关回顾,见[7])。
图 7.1
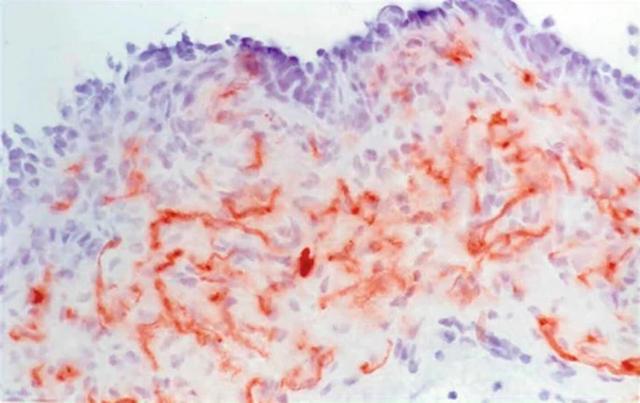
逼尿肌过度活动患者上皮下神经增加
全尺寸图像
因此,患者必须明白,她不是神经质,而是具有排尿反射的传入(上皮下神经)和传出(逼尿肌收缩力)肢体异常,排尿控制的精确大脑区域有细微变化。患者通常很高兴得知他们有一个明确的异常,这不是“全部在他们的头脑中”。
膀胱训练的下一步是与患者一起查看频率 - 体积图。由于在这种情况下频率的严重程度各不相同,治疗师需要找到一个患者可以瞄准的现实目标“排尿间隔”。例如,如果图表显示患者通常每小时上厕所一次,但有时可以保持2小时,则目标排尿间隔应为2小时(图7.2)。
图 7.2

OAB患者的典型示例,红色的排尿间隔小于2小时,蓝色的排尿间隔为两小时或更长时间
全尺寸图像
一旦选择了目标(例如,2小时),对患者的指示如下。
膀胱训练分步指南当你有上厕所的欲望时,看看你的手表。
如果距离您上次上厕所超过2小时,请继续通过尿液。
如果距离你上次去的时间还不到2小时,那么你需要做三件事:
-
A
坐下。
这样做的原因是膀胱在壁内有重力神经,当你站立时比坐着时更强烈地想要上厕所。
-
B.
收缩您的骨盆底肌肉(PFM)。
原因是你必须阻止任何尿液从你的膀胱逃逸到你的尿道。一旦液体进入尿道,就会有一种自动反射,使你开始将尿液泄漏到你的垫子/内衣上,所以你需要“把它扼杀在萌芽状态”。
-
C.
从你的大脑发出一个强烈的信息,沿着你的脊髓到尾骨的水平,然后到你的膀胱,说:“不,我不会去厕所2分钟。从你的大脑前部,沿着脊柱,到膀胱有一条直接的通路,但是在你的状况下,这条通路上的信息信号似乎已经变得“生锈”或变弱。这些信息可以通过集中注意力来加强。
静静地坐2分钟,收缩你的PFM。在2分钟结束时,站起来(站立时收缩PFM),然后慢慢走到厕所(不要跑,否则你更容易漏水)。
但是,如果您等待了2分钟,则很可能不再想去。
这是因为导致渗漏的膀胱痉挛就像肌肉痉挛一样;它们通常只持续1-2分钟,然后肌肉无法再保持痉挛;它放松。
因此,您可以再坚持半个小时左右,直到发生另一次痉挛。如果在你成功停止了之前的痉挛之后发生这种情况,那么你应该继续走到厕所。
在患者成功进行步骤B之前,必须对她进行检查,以确保她可以感染PFM,如果没有,则进行骨盆底肌肉训练计划,如第6章所述。不要让患者失望,期望她成功地进行膀胱训练,直到她学会了如何收缩骨盆底肌肉。然而,不要混淆膀胱训练是治疗膀胱痉挛的基本“包”这一事实,其中PFM训练仅占其组成部分的三分之一。
如果为这种情况开了药物,它们将有助于放松膀胱痉挛,从而提供更大的膀胱容量。但是,如果患者想从药物中获得最大的益处,她必须尝试抑制排尿的过早欲望,并阻止尿液进入尿道!
夜尿症:如果患者患有夜尿症,膀胱训练可以在白天增加她的膀胱容量。渐渐地,她的膀胱容量在夜间也应该增加。如果她被打鼾的丈夫或夜间潮红(如果合适,可能会对HRT有反应),她必须尝试抑制夜间排尿的欲望。出于习惯,她必须避免夜间上厕所。
然而,如病史采集(第1章)所述,夜间尿量超过其24小时总尿量的三分之一的患者(图7.3)患有一种称为夜间多尿的疾病[8],这与睡眠呼吸暂停密切相关。如果他们还患有打鼾和/或肥胖症,转诊给专门诊断睡眠呼吸暂停的呼吸科医生进行夜间睡眠研究非常重要。如果发现他们有睡眠呼吸暂停,由呼吸暂停引起的声门阻塞与从心房产生化学物质心房利钠肽有关,这会导致肾脏在夜间产生尿液增加。睡眠呼吸暂停的治疗通常可以解决他们的夜尿症[9],但膀胱训练可能并不总是成功的。
图 7.3

夜间多尿的膀胱图
全尺寸图像
膀胱训练是否被证明是有效的?膀胱训练(BT)是在客观结局测量时代之前引入的。1980年一篇经常被引用的论文奠定了基础。其中,25名妇女进行了住院膀胱钻(她们被关在医院的病床上,护士不允许她们在规定的时间之前排尿,即使她们弄湿了床单),25名妇女接受了药物治疗(用丙咪嗪和过时的药物黄酮酸盐)。在膀胱钻孔组中,76%“无症状”,而给予药物组的这一比例为48%[10]。同年,据报道,门诊膀胱钻在90名女性中,87%实现了主观治愈,53%实现了客观治愈[11]。
从那时起,从未有过使用客观结局的足够有力的试验来比较BT与不治疗。BT组的4次详细BT就诊中,小而(n= 105)但设计良好的RCT[12]显示,BT组的急迫性尿失禁减少了82%,而二tropan组减少了78%(对照组减少了51%,他们进行了8周的膀胱日记)。尽管安慰剂反应高,但组间差异显着(p= 0.002)。最近的[13]前瞻性开放性研究(n= 85)对专业护士的两次详细的BT访问,包括一个关于排尿生理学的视频,发现膀胱日记中的膀胱容量和夜间多尿显着减少(p= 0.04和p= 0.024)。关于BT与奥昔布宁或托特罗定相比或联合使用BT的显著获益的完整评价,请参见[14]。
大多数临床医生发现膀胱训练很重要。我们向患者解释(基于我们在我们部门30年的经验),如果他们可以通过膀胱训练取得成功,那么他们更有可能不需要长期药物治疗 。
抗胆碱能药物如何起作用?抗胆碱能药物通过副交感神经系统起作用;它们是拮抗剂,在毒蕈碱受体上起作用,以抑制(在某些情况下消除)逼尿肌收缩。对于患者来说,这可以比作作用于膀胱的肌肉松弛剂。抗胆碱能药物不得给予窄角型青光眼患者,因为它会突然加重眼内压(但在广角青光眼患者中是安全的)。排空不完全的患者可能表现出排尿功能受损和残余尿量适度增加(因为排尿时逼尿肌也松弛)。有几种类型的抗胆碱能药物,具有不同的药理学性质。
奥昔布宁(二特罗潘):最大剂量5毫克TDS,自20世纪70年代以来一直使用。它是一种抗毒蕈碱药物,但也具有局部麻醉特性(因此,它可以在膀胱内给予)并且还具有平滑肌松弛作用。它在减少逼尿肌收缩(60%干涸率)方面非常有效,但大约60%的患者会出现恼人的口干/食道干燥/吞咽困难并停止服用。它非常便宜。作用的开始很快(1-2小时),效果持续时间为6-8小时。当给予奥昔布宁时,根据症状滴定剂量。对于严重的夜尿症,但白天漏水较少,给予2.5毫克鬃毛和5毫克结节。有些患者在早上更糟,但没有夜尿症;午餐后给予5毫克鬃毛和2.5毫克。药物在1小时内起作用,持续6-8小时。已经开发出一种长效“缓释”形式的奥昔布宁,但尚未在所有国家销售;这可以减少口干(约25%)。
氧化贴片:透皮贴剂,每贴剂3.9毫克,延长释放,每2-3天更换一次贴片。通过避免产生肝脏代谢物来减少口干:66%的急迫泄漏减少。贴片部位瘙痒发生率为14%[15]。
丙咪嗪(托夫拉尼):25-50毫克诺克特,也是一种非常古老的药物。在更大的剂量(每天75-100毫克)中,它是一种抗抑郁药。它具有β模拟作用,可以放松膀胱的圆顶,但也具有抗胆碱能作用。血液水平在3周内稳定(即缓慢作用)。因为一个常见的副作用是嗜睡,所以它对夜尿症很有用。
托特罗定(德鲁西醇):2毫克BD,于1990年代开发。它与膀胱毒蕈碱受体的附着程度比唾液腺中的受体大得多,因此它比奥昔布宁更不干燥,但同样有效。它具有比奥昔布宁更长的作用持续时间,因此BD剂量。在一些患者中,可以给予4mg BD而不会口干。已经制作了一种缓释形式,这种形式在口干更少的情况下更有效,但并非所有国家/地区都可用。
丙丙维林(德特鲁诺姆):15毫克TDS,是一种抗毒蕈碱剂,也是一种钙通道阻滞剂。它在2小时内迅速吸收,半衰期11小时。轻度口干见于约 20% 的患者,但通常不会令人痛苦。它在许多国家/地区不可用。
曲司匹姆(雷古林):20毫克BD,是一种非选择性季胺,几乎不会口干(4%)。其结构还限制了血脑屏障的穿透,从而减少了老年人的中枢神经系统效应(混乱)。半衰期为20小时。它在英国被广泛使用。
达利芬那星(Enablex):每日7.5-15毫克,选择性作用于M3受体,特异性介导逼尿肌收缩,在大多数国家/地区可用。据说是最不可能穿过血脑屏障的药物,因此不太可能引起混乱(这是老年人的真正问题,有关评论,见[16])。可导致约4-8%的患者出现相当严重的便秘。在国际上广泛可用。
索利那新(Vesicare):每天5-10毫克,对M3受体也有选择性,也不很好地附着在唾液腺受体上。它是在2000年代初开发的,在一项试验中有51%实现了失禁,其中11%患有口干,在大多数国家都可以使用。
非索硝酸盐(Toviaz):每日4-8毫克,是最近开发的抗胆碱能药物,它来自托特罗定,以产生较少的口干。该产品在英国和欧洲有供货,。
最后三种药物(达利芬那星,索利那新,非索罗定)都有延长的作用持续时间,并且稳态血液水平需要3周才能平衡。较旧的药物通常由国家卫生服务部门补贴,但较新的药物通常是“私人脚本”。
米拉贝隆(贝特米加):一种新的方法!除了逼尿管中的胆碱能受体外,我们现在知道β3肾上腺素受体存在于逼尿肌和尿路上皮中,并导致逼尿肌松弛。十年前,这导致了对Beta的初步研究。3称为米拉贝隆的激动剂,其被迅速吸收,在肝脏中代谢,半衰期为23小时。虽然β受体存在于心脏和脉管系统中,但它们不存在于唾液腺或肠道中,因此这种药物不会发生口干和便秘。更好的是,它们可以用于窄角型青光眼患者。对五项大型随机对照试验的初步综述[17]讨论了25、50和100mg的剂量,但通常现在使用50mg的剂量。最初对心动过速/心律失常或心肌功能障碍的担忧没有实现(OR 2.18,p= 0.06)。然而,高血压的风险略有增加(OR 1.11,p= 0.08);未经治疗的高血压患者在高血压得到控制之前不应接受该药物。(参见塞巴斯蒂安内利等人2018年的全面审查[18])。排尿的排尿期不受影响。
抗胆碱能/β模拟药物有效吗?这是有争议的。大多数药物治疗试验仅考虑 12 周左右的疗效。一项初步的Cochrane meta分析[19]发现,在一项针对51项研究的6713名患者的综述中,安慰剂效应远高于预期(在对照方面约为45%),但这些药物比安慰剂增加了15%。总体而言,与安慰剂相比,抗胆碱能药物每48小时减少一次泄漏,每48小时减少一次排尿。这似乎是一个小效应,但这些试验中的大多数不包括正式的膀胱训练计划,因此它们并不反映普通的临床实践。最近的Cochrane综述[20]自2009年以来一直没有更新;在61项试验(11,956名成年人)中,抗胆碱能药物在膀胱过度活动症状方面有统计学意义的改善。在临床实践中,这些药物具有实质性的益处。关于比较不同药物的Cochrane评价,参见Madhuvrata等人,2012年[21]。
米拉贝隆有效性:对四个大型随机对照试验数据的荟萃分析显示,50mg剂量的“干率”为44%;32%的患者每24 h排尿少于8次[17]。不完全排空很少发生。在实践中,我们发现对米拉贝隆的反应是相当个人化的。在澳大利亚,这种药物是“私人脚本”(每月费用为55澳元),因此我们不会将其用作一线治疗,除非患者患有窄角型青光眼或不完全排空。
在考虑药物对逼尿肌过度活跃的“有效性”时,必须考虑DO是否真的是一种慢性疾病,因为如果你认为它是慢性的,那么医学不会“治愈”它,只会改善症状。因此,在100%的患者中达到“干燥”状态可能很困难。
逼尿肌过度活动的长期历史很少受到关注。一项针对76例经证实DO的患者的综述发现,中位数为6年[22],发现约16%的病例症状已基本缓解。症状在大约三分之一的时间内上下波动,并且在另外25%的症状中没有变化(没有更好,没有更糟)。可悲的是,随着时间的推移,症状恶化了25%(图7.4)。因此,大约一半的患者可能需要某种形式的长期治疗。
图 7.4

直方图显示76例逼尿肌过度活动患者的病程,中位随访时间为6年(数据来自Morris等人[22]])
全尺寸图像
话虽如此,患者可能不必服用全剂量即可达到良好的症状控制。许多患者有“好日子”和“坏日子”。在一项随机对照试验中,伯顿[23]表明,仅在“坏日子”(“PRN方案”)服用短效片剂的患者与服用每日剂量的患者一样获得相同的良好效果。
OAB / DO患者的夜尿症怎么样?
在过去的10年里,我们已经意识到夜尿症是一个主要的健康问题。B型脑炎是由于人们活到了如此大的年龄,夜尿症已成为睡眠的严重干扰因素,对夜间跌倒和骨折(然后死亡率增加两倍)有重大影响,更不用说白天嗜睡/功能受损了。泌尿妇科医生通常是这些患者的第一个“停靠港”,但我们对这种情况和最佳治疗的理解仍在出现(有关评论,请参阅Bower等人,2017 [24])。
OAB和夜尿症女性的一线治疗仍然是膀胱训练,但这些患者确实需要重新安排他们的液体摄入量。我们解释说,在早上,他们的身体醒来口渴,他们需要喝一大杯(例如,400毫升)的非咖啡因液体,例如橙汁,绿茶和水,然后在一天中正常饮用,但下午6点以后,他们应该只喝少量的液体,就像在精致的茶杯或雪利酒杯中一样。对于外周水肿的老年患者,心脏评估通常非常有帮助。
去氨加压素 (Minirin):如果其他药物不能帮助夜尿症,请考虑这种治疗。这种合成的血管加压素类似物显着减少肾脏的尿液产生约6小时。睡前给每个鼻孔注射1-2个鼻喷雾剂;现在口服片剂和舌下融化物可用。对于白天正在进行膀胱训练但尚未改善膀胱容量的衰弱性夜尿症患者,因此他们尚未看到夜尿症的任何减少,因此它是有用的。现在推荐用于夜间多尿患者[8]。这在老年人中不是一个好的长期策略,因为它与可能危及生命的低钠血症有关。在尿床的儿童中,长期使用已被证明是安全的。
外用雌激素的作用从理论上讲,阴道雌激素对膀胱基底/三角体的作用应促进组织弹性并增强膀胱容量。此外,在压力性尿失禁患者(增厚尿道粘膜以防止尿液泄漏)中看到的雌激素的影响也应有助于减少OAB女性的泄漏。
不幸的是,很少有研究对此进行调查。20世纪80年代初的小型研究表明,急迫性尿失禁症状有显著改善。2012 年 Cochrane 评价显示,最大容量显著提高(RR 50,95% CI 36–64)。外用雌激素与安慰剂(n=110)的随机对照试验显示尿急降低[25]。近期关于外用雌激素安全性的药代动力学数据显示,血清雌三醇(Ovestin)水平一般低于绝经临界值90 pmol/L[26]。
逼尿肌过度活动的替代疗法电刺激
如第6章所述,电刺激(E-Stim)是一种公认的技术,通过诱导重复的破伤风肌收缩来加强压力性尿失禁女性的骨盆底肌肉。它也可用于逼尿肌过度活动(DO)的患者。已知会阴或肛门神经的E-Stim会引起逼尿肌收缩的反射抑制。在20世纪70年代,E-Stim通常通过肛门电极输送,在中年妇女中并不受欢迎。在最大的假对照随机对照RCT中,Brubaker等人[27]显示,阴道内电刺激导致49%的DO患者的膀胱在尿动力学上稳定(假血组没有显着变化)。最新的Cochrane综述发现,E-Stim优于假治疗(RR 2.l26,95% CI 1.85-2.8)。观察到急迫性渗漏的获益,但CI宽95%(RR5.03,CI 0.28–89.8)[28]。
经皮电刺激经皮电刺激(TENS)已在产房中使用多年,以抑制子宫收缩期间的疼痛感。TENS(图7.5)已被用于感到排尿冲动作为令人不快的痉挛的患者。它通过改变感觉输入,通过中断传入脉冲到大脑皮层的中继来工作。电极施加在耻骨或骶骨上,患者自我调节来自刺激器(戴在腰带上)的电脉冲,直到她感觉到应用部位有强烈的嗡嗡声。小型临床试验显示出有希望的结果[29,30]。该设备的价格约为50欧元,可供家中的患者使用 。它在很大程度上已被PTNS取代(见图7.5)。
图 7.5

用于治疗逼尿肌过度活跃的TENS机器
全尺寸图像
针刺针灸也有助于逼尿肌过度活动 。针灸可增加患者脑脊液中内源性阿片类药物(β-内啡肽和甲基脑啡肽)的水平。药理学实验表明,脑啡肽抑制逼尿肌收缩。动物研究表明,事先给予GABA(γ-氨基丁酸)受体拮抗剂,抑制骶骨针灸抑制膀胱收缩的针灸作用。
传统的膀胱点记录在文献中(有关完整综述,参见Forde等人,2016 [31])。在第一项Sham研究中(n=26例针灸患者,24例假治疗患者),85%的患者症状改善,75%的患者尿动力学稳定,膀胱容量显著增加[32]。一项关于针灸与托特罗定的大型研究显示,在急迫性尿失禁和夜尿症中,两种治疗均有显著获益,但两组均相同[33]。
电针和胫后神经刺激SANS(斯托勒传入神经刺激器)是一种模仿针灸的装置,但给针头增加了电刺激。将其插入踝关节内踝(胫骨后神经附近)上方的膀胱点。该装置可由训练有素的护士失禁顾问使用,因为从表面解剖结构中很容易识别出相关的膀胱点(图7.6)。
图 7.6

SANS装置,应用于内踝处的膀胱穴位
全尺寸图像
在膀胱测量期间急性给予SANS可显著提高最大膀胱测量能力[34]。在53例患者中使用SANS12周后,注意频率降低25%,夜尿减少21%,急迫性尿失禁获益35%[35]。然而,可能需要重复治疗的维持治疗[36]。
该装置的进一步商业改进导致了胫骨后神经刺激。针灸针预先包装了刺激器引线,因此引线是一次性使用的(但设备更昂贵。一项著名的随机对照试验(SUmiT 试验)将 220 名女性随机分配到 PTNS 与假单胞菌。急迫性漏从3/d减少到每天0.3例(p= 0.001 vs. 假尿量减少0.8次/天)每天排尿量从12.3例减少到9.8例(假洞恶化,p,0.001)[37]。其他较小的假对照研究,以及PTNS与奥昔布宁或托特罗定的随机对照试验均显示出主要益处(PTNS也可以与此类药物联合使用以提供额外的益处。.治疗通常每周持续12周,然后研究表明每月加强剂量6-12个月。
最近,已经使用了经皮粘合剂垫,而不是针灸针,称为TTNS。该装置具有相似的有效性但成本较低(图7.7),适合患者在家中使用(让人联想到TENS,但具有更好的结果数据)。
图 7.7

经皮胫骨后神经刺激,TTNS
全尺寸图像
催眠催眠治疗也有帮助[38]。经过1个月的12次治疗后,63名患者中有58%没有症状;14%保持不变。膀胱测量显示,50%的患者病情稳定,36%的患者病情有所改善。在2年时回顾的30名患者中,33%仍然没有症状。患者需要定期在自己的家中使用录音带,以保持对症益处,因此这种疗法需要有动力的用户 。
体外电磁刺激治疗如第6章所述,这是一种电刺激疗法,无需阴道探针。“椅上”膀胱测量学研究表明,在大多数情况下,磁刺激消除了逼尿肌过度活动,但一项假对照研究(使用无电流的假椅子)显示,积极治疗逼尿肌过度活动比假手术没有益处[39]。
膀胱扩张最初,赫尔姆斯坦的膀胱二缩期进行了5-7小时(硬膜外麻醉下),以产生浅表膀胱肿瘤的坏死。后来的研究表明,这种程度的膨胀会产生组织缺氧,这被认为会降低逼尿肌收缩力。20世纪70年代的研究表明,70%的膀胱对DO有主观反应,65-80%的膀胱变得尿动力学稳定[40]。然而,后来的研究显示,32%的患者出现症状反应,19%的患者膀胱出现稳定[41]。硬膜外麻醉和仅日内入院不再合理。
然而,对于年龄在 50 岁以上的难治性 DO 患者中,合理的做法是进行膀胱镜检查以排除原位癌(可能引起慢性刺激性症状,例如频率、尿急和夜尿症),同时进行简单的膀胱同压。这涉及在全身麻醉下将膀胱膨胀到容量,然后允许总液体体积在膀胱中保留3-5分钟(输液袋位于膀胱上方1 m的高度)。然后,对于同时主诉耻骨弓上疼痛的患者,可以进行补充检查(见第12章),以排除间质性膀胱炎。
什么是“难治性”逼尿肌过度活动?在过去的20年中,“难治性”DO的概念已经确立(定义为膀胱训练超过12个月对两种抗胆碱能药物无反应,膀胱日记显示致残性急迫性尿失禁[1])。其他作者使用不太严格的定义[42]。然而,这个概念很重要,因为下面给出的治疗方法传统上用于“难治性”患者。在推荐下述手术治疗之前,我们需要注意最近的证据(来自我们的部门、伦敦的2个单位和芝加哥的一个中心),难治性DO患者复发性低度菌尿或经典膀胱炎的可能性分别为25-45%[43]。关于这些条款的更多细节,见第11章。然而,难治性患者在进行侵入性手术前,应至少采集三份 MSU 样本,并仔细进行唇厕。如果发现复发性菌尿,应考虑进行膀胱镜检查以排除滤泡性膀胱炎(可能对透热产生反应[44])(见第11章)。
在继续讨论目前两种主要的难治性DO手术疗法之前,我们需要提到现在仅具有历史意义的治疗方法:
-
膀胱内树脂毒素 (RTX) 安装对神经性 DO 有用,RTX 的作用是使膀胱内膜中的香草醛受体脱敏,这通常传达一种紧迫感。进行特发性DO的小型试验显示出早期的希望,但包括RCT在内的后期研究显示没有益处。
-
蛤蜊膀胱成形术在20世纪80年代很受欢迎。在严重难治性疾病中,膀胱横向打开(以打开蛤蜊的方式),并将一段扁平的肠插入膀胱开口,然后膀胱闭合其插入的肠段连续。这个想法是增加膀胱容量并插入一个自体组织,这会损害逼尿肌收缩力。该手术的死亡率为1%。最初的90%的主观反应没有随着时间的推移而持续。在约60%的病例中,膀胱变得稳定。平均6年[45],51例患者中有53%在大陆,但40%的患者需要自我导尿并遭受复发性UTI。肠段的粘液塞导致尿潴留20%。一种侵入性较小的手术,部分逼尿肌瘤切除术后来被开发出来[46]。它能产生更好的结果,发病率更低,但仍然是一项重大的外科手术,现在很少使用。
自2004年以来,对逼尿肌的肉毒杆菌注射已被广泛用于神经性DO(特别是多发性硬化症)。神经毒素局部与胆碱能末端结合,以抑制乙酰胆碱释放,并在一定程度上抑制ATP释放,导致注射肌肉部位的逼尿肌收缩减少。它还阻断了一些参与有害刺激传递的传入神经肽的释放。对于特发性DO,通常通过膀胱镜检查进行约30次100-150单位的注射。一个100 U的安瓿大约需要800美元。症状获益持续 6-9 个月。肉毒杆菌毒素与盐水注射治疗特发性 DO 的几项随机对照试验显示,急迫性尿失禁和其他 OAB 症状显著减少。
首例大型随机对照试验显示,72%的患者在1个月时渗漏减少75%或更多[47]。高达45%的患者需要自行导尿(Cochrane评价[48])。一项大型随机对照试验 [49] 显示,催吐泄漏的中位数从每天 5 次减少到每天 2.95 次(而盐水注射的泄漏量为 −1.03 次)。不幸的是,没有一个出版物给出“干率”。一项长期(3.5年)随访研究[50],最多6次重复注射,结果显示CISC的风险仅为4%,但CISC的阈值定义为>300ml残留。主要不良事件被简要提及为UTI,但包含数据的补充表在没有付款的情况下无法再在线获得。
植入S3骶神经根刺激器最初,对难治性溶解氧采用两阶段手术。第一阶段涉及周围神经评估 (PNE)。当患者在麻醉下俯卧时,S3孔位于;脊髓针用于测试神经根是否通过电刺激定位,然后插入临时刺激线并牢固地贴合,见图7.8。
图 7.8
在 S3 处插入骶神经刺激导联

这连接到患者在外部佩戴的临时脉冲发生器装置上。患者回家2周,并在详细的日记中记录其益处 。如果PNE后的症状获益大于50-70%,则将永久性电极植入S3孔中。然后将脉冲发生器植入髂上嵴后方下方。总费用约为16,000美元。为了提高成功率,可以在第一次手术中插入永久镀锡铅,如果2周的日记显示>50%的益处,则植入永久电极。12个月时,41例患者的急迫性尿失禁从8.8次漏量降至每天2.3次,卫生巾使用率从4.7/d下降到0.82/d(第<页)[51]。在5岁时,一项针对150名不太严重患者的研究表明,45%的受试者完全失禁时,每天的漏水从3.1例减少到1.1例/天(第0.0001页<)[52](另见Cochrane [53]综述)。
由于 S3 骶骨刺激没有明显的死亡率,因此它基本上取代了严重难治性逼尿肌过度活跃的患者的蛤蜊膀胱成形术和逼尿肌瘤切除术。然而,一项4.4年的安全性综述[54]发现,33%(21/64)的患者需要重新手术:三分之一用于移除刺激器,三分之一用于重新定位植入物以缓解疼痛,另外三分之一需要修改导联或更换电池。电池的平均寿命为62个月(范围为49-75米)。66%的患者需要五次重新调整刺激参数。因此,使用骶神经刺激器的患者确实需要在专注于该技术的中心进行大量长期监测 。此外,植入此植入物的患者不能接受核磁共振成像,需要向机场安检出示身份证明。
结论特发性逼尿肌过度活动对患者来说通常非常痛苦,因为他们无法预测何时会泄漏。对于临床医生来说,这也是相当令人沮丧的,因为我们还不了解病情的原因,我们也没有“治愈”。患者需要尽可能以同情的方式接受治疗,仔细的膀胱训练,并尝试为每个女性找到最佳治疗方法。虽然现在有一系列很好的抗胆碱能/β模拟药物可用,但几种非药物疗法非常有吸引力。在难治性DO中,肉毒杆菌注射是有效的,但必须经常重复:骶神经刺激已经取代了严重病例的蛤蜊膀胱成形术。应该告诉患者,大量的研究正在进行中,以发现原因并找到更好的治疗方法。
,